 © Der Hausarzt
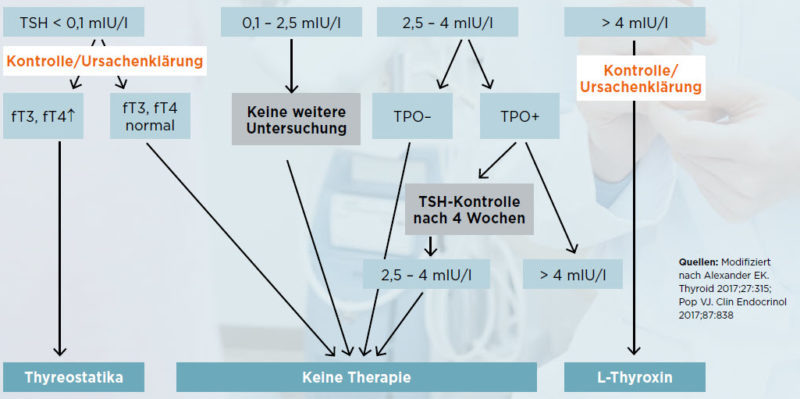
© Der HausarztAbb. 1: Diagnostik und Therapie von Schilddrüsenerkrankungen in der Frühschwangerschaft
Diagnostik bei bekannter Unterfunktion
Bei geplanter Schwangerschaft ist es wichtig, die Grunderkrankung zu kennen, die zu einer Schilddrüsenunterfunktion führt, weil sich daraus ableiten lässt, ob eine Steigerung der Thyroxin-Produktion, wie sie in der Schwangerschaft stattfindet, durch eigenes noch funktionsfähiges Schilddrüsengewebe möglich ist.
Ist kein oder kaum noch Schilddrüsengewebe vorhanden, so ist bereits präkonzeptionell eine Optimierung der L-Thyroxin-Substitution auf niedrig normale TSH-Zielwerte sinnvoll, um schon in den ersten Schwangerschaftswochen eine ausreichende Schilddrüsenhormonversorgung zu gewährleisten. Die erste Kontrolle der Schilddrüsenfunktion sollte in der 6. bis 8. Schwangerschaftswoche erfolgen, um dann die Dosis weiter anzupassen. Alternativ wird mit der Patientin besprochen, bei Feststellung einer Schwangerschaft die Thyroxin-Dosis um zwei zusätzliche Tabletten/Woche zu erhöhen. Bis zur 20. Schwangerschaftswoche werden Kontrollen im Abstand von 4 bis 6 Wochen empfohlen, danach ist der Anpassungsprozess in der Regel abgeschlossen. Postpartal kann in der Regel auf die Ausgangsdosis zurückgegangen werden.
Die zusätzliche Gabe von 150 µg Jodid/Tag ist in der gesamten Schwangerschaft und Stillzeit zu empfehlen.
Therapie
Die Indikation zur Gabe von L-Thyroxin ist in der Schwangerschaft bei einer Erkrankung der Schilddrüse, die zu einer Hypothyreose mit TSH-Erhöhung von über 4 mIU/l führt, gegeben. Aus aktuellen Interventionsstudien kann der Schluss gezogen werden, dass die Therapie von TSH-Werten zwischen 2,5 und 4 mIU/l in der Schwangerschaft nicht sinnvoll ist. Die L-Thyroxin-Gabe führte bei grenzgradig hohen oder gering erhöhten TSH-Werten weder zu einer Verbesserung der kindlichen kognitiven Entwicklung, noch zu einer Reduktion der Abortrate, einer Erhöhung der Geburtenrate oder einer Verbesserung des Ergebnisses einer In-vitro-Fertilisation [3-5].
Hyperthyreose in der Schwangerschaft
Die Symptome einer Hyperthyreose wie Schwitzen und Tachykardie können mit Schwangerschaftsbeschwerden verwechselt werden. Die häufigsten Ursachen der Hyperthyreose in der Schwangerschaft sind
- Schwangerschaftshyperthyreose (hCG-bedingt)
- M. Basedow
- Autonomes Adenom (selten)
Im 1. Trimenon ist die meist milde Schwangerschaftshyperthyreose die häufigste Ursache einer Hyperthyreose (ein bis drei Prozent der Schwangerschaften). Ursache ist die hCG-Stimulation des TSH-Rezeptors. Die Hyperthyreose ist meist passager in der 10. bis 12. Schwangerschaftswoche und selbstlimitierend. Oft findet sich nur ein supprimiertes TSH assoziiert mit einer Hyperemesis gravidarum.
0,4 bis 1 Prozent der Frauen im gebärfähigen Alter haben einen M. Basedow, ca. 0,2 Prozent während der Schwangerschaft. Der Schweregrad mit ausgeprägter Ruhetachykardie und eventuell zusätzliche Augenbeschwerden wie Lichtempfindlichkeit, Fremdkörpergefühl und Protrusio verstärken die Verdachtsdiagnose M. Basedow.
Beim Nachweis eines Schilddrüsenknotens wäre an ein autonomes Adenom zu denken. Eine Schilddrüsenszintigraphie zur Diagnosesicherung ist in der Schwangerschaft kontraindiziert.
Diagnostik bei Verdacht auf M. Basedow
Neben der TSH-Bestimmung und der Messung der Schilddrüsenhormone fT3 und fT4 erfolgt bei Verdacht auf M. Basedow die Bestimmung der TSH-Rezeptor-Antikörper (TRAK); diese sind bei Hyperthyreose bei M. Basedow in nahezu allen Fällen erhöht und in ihrer Höhe ein Maß für die Aktivität der Erkrankung. Zusätzlich wird eine Schilddrüsensonographie durchgeführt, die in den meisten Fällen eine Struma, ein echoarmes Binnenmuster und eine verstärkte Durchblutung der Schilddrüse zeigt.
Therapie
Indiziert ist die Therapie bei manifester Hyperthyreose, d. h. bei erhöhten fT3/fT4-Werten und supprimiertem TSH. Die alleinige TSH-Suppression ist keine Therapie-Indikation.
Therapieziel ist das Absenken des fT4-Werts in den oberen Normbereich, das TSH kann erniedrigt bleiben. Eine therapiebedingte Hypothyreose ist unbedingt zu vermeiden. Eine Kombinationstherapie mit L-Thyroxin ist nicht sinnvoll, da damit eine höhere Thyreostatika-Dosis notwendig werden würde und L-Thyroxin nicht ausreichend plazentagängig ist.
Aufgrund der potenziellen Nebenwirkungen von Thyreostatika ist es das Ziel, mit der niedrigst möglichen Dosis zu therapieren und zwischen der 6. und 10. Schwangerschaftswoche eine Thyreostatika-Therapie möglichst zu vermeiden. Dies bedeutet: Wenn eine Patientin unter Thyreostatika schwanger wird, sollte ein kontrollierter Auslassversuch durchgeführt werden, insbesondere wenn die Therapie schon länger geführt wird und eine Remission der Hyperthyreose wahrscheinlich ist. Darüber hinaus sollte bei jeder jungen Frau mit M. Basedow eine präkonzeptionelle Beratung erfolgen.
Bezüglich der Auswahl des Thyreostatikums wird im 1. Trimenon Propylthiouracil (PTU) empfohlen, im weiteren Verlauf dann Methimazol (MMI)/Carbimazol. Oft reichen 50 bis 100 mg PTU/Tag oder 10 mg Carbimazol/Tag. Verlaufskontrollen sollten während der Therapie im 4-Wochen-Abstand erfolgen.
Sind die TRAK ab der 20. Schwangerschaftswoche deutlich erhöht, besteht die Gefahr der kindlichen Hyperthyreose. Daher ist ein Monitoring der kindlichen Entwicklung und Schilddrüsenfunktion angebracht.
Aufgrund der physiologischen Immuntoleranz in der Schwangerschaft geht die Hyperthyreose bei M. Basedow häufig in der 2. Schwangerschaftshälfte in Remission und die Thyreostika-Therapie kann beendet werden. Postpartum ist die Rezidivrate der Hyperthyreose bei M. Basedow erhöht. Eine Kontrolle der Schilddrüsenfunktion sollte drei Monate postpartal erfolgen. Bei Hyperthyreose kann unter niedrig dosierter Thyreostika-Therapie (z. B. 10 mg Carbimazol/Tag) weiter gestillt werden.
Fazit
- Während der gesamten Schwangerschaft und Stillzeit soll Jodid 150 µg/Tag gegeben werden, auch bei Hashimoto-Thyreoiditis und bei hCG-bedingt niedrigem TSH in der Frühschwangerschaft.
- Die Hypothyreose der Mutter kann mit Schwangerschaftskomplikationen und Entwicklungsstörungen des Kindes assoziiert sein. Bei bekannter Hypothyreose muss die L-Thyroxin-Dosis bereits in der Frühschwangerschaft erhöht werden. Eine Therapie mit L-Thyroxin ist ab einem TSH-Wert von 4 mIU/l indiziert.
- Im 1. Trimenon ist die milde, durch hCG-Stimulation bedingte Schwangerschaftshyperthyreose meist nicht behandlungsbedürftig.
- Therapie-Indikation der Hyperthyreose bei M. Basedow ist die manifeste Hyperthyreose. In der Frühschwangerschaft wird mit Propylthiouracil, ab dem 2. Trimenon mit Methimazol/Carbimazol behandelt.
Mögliche Interessenkonflikte: Die Autorin hat keine deklariert.
Literatur
- Pop VJ, Broeren MA, Wiersinga WM, Stagnaro-Green A. Thyroid disease symptoms during early pregnancy do not identify women with thyroid hypofunction that should be treated. Clin Endocrinol (Oxf). 2017;87(6):838-43.
- Alexander EK, Pearce EN, Brent GA, Brown RS, Chen H, Dosiou C, et al. 2017 Guidelines of the American Thyroid Association for the Diagnosis and Management of Thyroid Disease During Pregnancy and the Postpartum. Thyroid. 2017;27(3):315-89.
- Lazarus JH, Bestwick JP, Channon S, Paradice R, Maina A, Rees R, et al. Antenatal thyroid screening and childhood cognitive function. N Engl J Med. 2012;366(6):493-501.
- Dhillon-Smith RK, Middleton LJ, Sunner KK, Cheed V, Baker K, Farrell-Carver S, et al. Levothyroxine in Women with Thyroid Peroxidase Antibodies before Conception. N Engl J Med. 2019;380(14):1316-25.
- Wang H, Gao H, Chi H, Zeng L, Xiao W, Wang Y, et al. Effect of Levothyroxine on Miscarriage Among Women With Normal Thyroid Function and Thyroid Autoimmunity Undergoing In Vitro Fertilization and Embryo Transfer: A Randomized Clinical Trial. JAMA. 2017;318(22):2190-8.